Background.
There is an increasing awareness about the risk of thromboembolic disease caused by combination oral contraceptives. This study assesses routines associated with prescription of an oral contraceptive, with an emphasis on venous thromboembolic disease.
Material and methods.
A questionnaire requesting information about medical history, examinations, and general routines when an oral contraceptive was prescribed for the first time was sent to general practitioners, public health nurses and midwives in two Norwegian counties in 2008. A slightly different questionnaire was distributed to a group of female medical students. They were requested to describe the queries, procedures and information they were subjected to when oral contraceptives was first prescribed for themselves.
Results.
In total, 99 – 100 % of the prescribers reported that they asked about smoking habits and venous thromboembolic disease in the family. 94 % of the doctors and 100 % of the public health nurses/midwives informed about the risk of venous thromboembolic disease (p = 0.028). The students reported that they had been asked, examined and informed less often than that reported by health professionals. 54 % of the physicians and 11 % of the public health nurses /midwives most often prescribed third generation oral contraceptives (p < 0.001).
Interpretation.
Doctors, midwives and public health nurses seem to examine and inform their patients thoroughly about the risk of venous thromboembolic complications when prescribing combination oral contraceptives for the first time. Public health nurses and midwives seem to have a more rational prescription pattern of combined oral contraceptives than doctors.
Tabell
| Hovedbudskap |
|
I 2009 fikk 251 000 kvinner forskrevet p-piller i Norge (2). Fra 2002 har helsesøstre og jordmødre med særskilt etterutdanningskurs kunnet forskrive visse typer p-piller til kvinner i alderen 16 – 19 år. I 2005 ble dette kurset integrert i helsesøster- og jordmorutdanningen. I dag har ca. 2 700 helsesøstre og jordmødre rett til å skrive ut hormonell prevensjon (3), og disse står nå for omtrent 40 % av all p-pilleforskrivning til jenter i alderen 16 – 19 år (Reseptregisteret, Nasjonalt folkehelseinstitutt, personlig meddelelse).
P-piller kan gi en rekke bivirkninger. De siste årene har man vært spesielt opptatt av risikoen for tromboemboliske bivirkninger, ikke minst hos unge kvinner (4) – (7). Både arterielle komplikasjoner (hjerteinfarkt, hjerneslag) og venøse komplikasjoner (dyp venetrombose, lungeemboli) forekommer, og de venøse er de hyppigste. I en dansk studie var forekomsten av venøs tromboembolisk sykdom hos kvinner i fertil alder som ikke brukte p-piller, 3 – 4 per 10 000 per år, mens den var 5 – 6 per 10 000 per år ved bruk av annengenerasjons p-piller og 7 – 8 per 10 000 per år ved bruk av tredjegenerasjons p-piller (8). I andre studier har den relative risikoøkningen ved bruk av p-piller vært høyere, anslagsvis 3 – 4 ganger ved bruk av annengenerasjons og 5 – 7 ganger ved bruk av tredjegenerasjons p-piller (9, 10). De danske tallene (8) overført til våre forhold tilsvarer at 100 – 200 kvinner som bruker p-piller vil få en dyp venetrombose og/eller lungeemboli med en forventet mortalitet på 1 – 2 %, i Norge hvert år. Epidemiologiske studier har beskrevet en rekke risikofaktorer for venøs tromboembolisk sykdom i forbindelse med p-pillebruk (11) – (13) (tab 1).
Tabell 1
Faktorer som øker risikoen for venøs tromboembolisk sykdom hos p-pillebrukere. Sifrene for angitt risikoøkning er omtrentlige anslag basert på flere studier (11 – 13)
| Faktor |
Risikoøkning (ganger) |
| Alder 35 – 39 år |
1,5 |
| Alder 40 – 44 år |
2 |
| Alder ≥ 45 år |
3 |
| Kroppsmasseindeks 30,0 – 34,9 kg/m² |
2 |
| Kroppsmasseindeks ≥ 35,0 kg/m2 |
4 |
| Røyking |
2 |
| Trombofili¹ |
3 – 5 |
| Større kirurgiske inngrep med immobilisering |
Ukjent |
| [i] | |
[i] ¹ Protein C-mangel, protein S-mangel, antitrombin III-mangel, forekomst av faktor V Leiden-mutasjonen eller protrombin G20210A-mutasjonen
Et ekspertmøte konkluderte høsten 2008 med at det er viktig å legge vekt på god informasjon til p-pillebrukeren, og at man må forvisse seg om at den informasjonen som gis, blir forstått (14). Det ble fremholdt som særlig viktig at kvinnen er godt informert om symptomer på blodpropp og at hun opplyser om p-pillebruk ved kontakt med helsevesenet. Dette er i overensstemmelse med den informasjonen som gis i preparatomtalene og pakningsvedleggene for p-piller.
Det finnes studier som tar opp hva kvinner som har fått forskrevet p-piller, husker fra konsultasjonen (15). Det finnes også studier som viser at kvinner får sin viktigste informasjon om p-piller fra andre kilder enn helsepersonell, som fra venner og mediene (16). Det finnes på den annen side ingen studier om hvordan allmennleger, helsesøstre og jordmødre håndterer forskrivning av p-piller til førstegangsbrukere, og det finnes heller ingen generell norm for hva man skal etterspørre, undersøke og informere om i en slik situasjon. Formålet med denne studien var å kartlegge hva allmennleger, helsesøstre og jordmødre gjør under en konsultasjon der det forskrives p-piller til en kvinne for første gang, med særlig vekt på venøse tromboemboliske bivirkninger.
Materiale og metode
I september 2008 ble det sendt ut et spørreskjema til alle allmennpraktikere i Buskerud og Nordland som var medlemmer i Den norske legeforening (n = 437). Et tilsvarende spørreskjema ble sendt ut til alle helsesøstre med forskrivningsrett som var medlemmer i Landsgruppen av helsesøstre i Norsk sykepleierforbund (n = 167), og alle jordmødre med forskrivningsrett som var medlemmer i Jordmorforbundet under Norsk sykepleierforbund (n = 11) i de samme to fylkene (fig 1). Spørreskjemaet var anonymt. To uker etter første forespørsel ble det sendt ut et purrebrev.
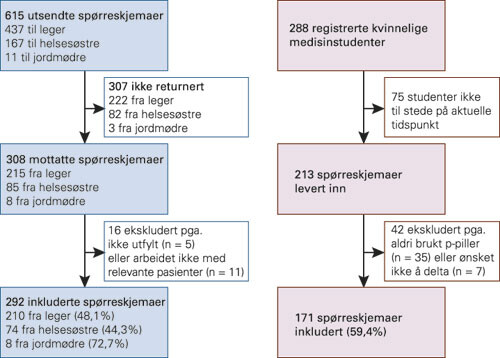
I spørreskjemaet ble forskriverne bedt om å beskrive hva de gjør ved en vanlig, standard førstegangskonsultasjon for forskrivning av p-piller. Skjemaet inneholdt blant annet spørsmål om opptak av familie- og egenanamnese, hvilke undersøkelser som ble utført og hva slags informasjon som ble gitt om bivirkninger og praktisk bruk av pillene. Svaralternativene var i hovedsak ja eller nei, og dette skulle angis ved avkrysning.
Vi ønsket å stille tilsvarende spørsmål til en gruppe p-pillebrukere. Samtidig som vi sendte ut spørreskjemaet til forskriverne, delte vi derfor også ut spørreskjemaer til kvinnelige medisinstudenter i de fire laveste årskullene ved Det medisinske fakultet, Norges teknisk-naturvitenskapelige universitet. Denne delen av undersøkelsen ble godkjent av Regional komité for forskningsetikk Midt-Norge. Skjemaet ble delt ut i pausen mellom to forelesninger og samlet inn i en lukket eske. Svarene var anonyme. Svarprosenten for studentene er beregnet med utgangspunkt i det totale antallet kvinnelige studenter på de respektive kullene, i alt 288 personer (fig 1).
Data ble bearbeidet ved hjelp av statistikkprogrammet SPSS versjon 16.0. Statistisk testing ble utført med khikvadrattest. P-verdier ≤ 0,05 ble regnet som statistisk signifikante. Ved beregning av hvor stor prosentandel av alle som har svart på de ulike svaralternativene på et spørsmål, er manglende svar utelatt fra nevneren i brøken.
Resultater
Antall distribuerte og returnerte spørreskjemaer i de ulike gruppene er vist i figur 1. Demografiske data og omfang av forskrivning av p-piller hos leger, helsesøstre og jordmødre presenters i tabell 2. Det var en høyere andel som hyppigst skrev ut p-piller med et tredjegenerasjons progestogen (desogestrel, drospirenon) blant legene enn blant helsesøstrene/jordmødrene (53,8 % mot 11,0 %; p < 0,001).
Tabell 2
Demografiske data og forskrivningsmønster for p-piller hos de legene, helsesøstrene og jordmødrene som deltok i studien
| Leger (n = 210) |
Helsesøstre (n = 74) |
Jordmødre (n = 8) |
|
| Andel kvinner |
40,0 % |
98,6 % |
100,0 % |
| Gjennomsnittlig antall år i praksis (variasjon) |
14 (0 – 49) |
11 (0 – 32) |
16 (5 – 24) |
| Andel som forskrev mer enn fem førstegangsresepter på p-piller i året |
63,5 % |
69,9 % |
75,0 % |
| Andel som hyppigst skrev ut tredjegenerasjons p-piller¹ |
53,8 % |
10,8 %² |
12,5 %² |
| [i] | |||
[i] ¹ P-piller med desogestrel eller drospirenon som progestogen
² Helsesøstre og jordmødre sett under ett er andelen 11,0 %. P < 0,001 for forskjellen mellom leger og helsesøstre/jordmødre
Studentene var i gjennomsnitt 18 år da de fikk sin første p-pilleresept. I alt hadde 62 studenter (36,3 %) fått sin første resept for mer enn fem år siden og 52 (30,4 %) for fire eller fem år siden. Av de studentene som svarte, hadde 112 (65,5 %) fått førstegangsresept fra lege, 57 (33,3 %) fra helsesøster og 2 (1,2 %) fra jordmor.
Sykehistorie og undersøkelser
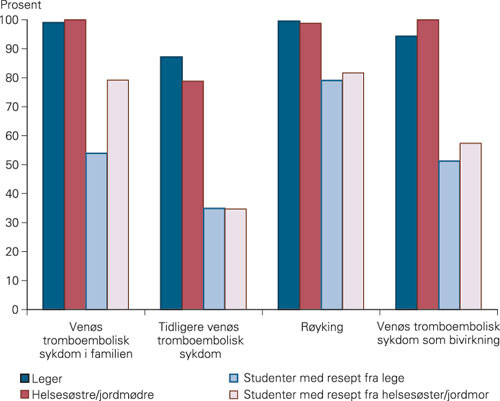
En oversikt over hva leger og helsesøstre/jordmødre anga at de spurte om ved anamneseopptak, og andelen studenter som oppga at de hadde blitt spurt om det samme, fremgår av tabell 3. Helsesøstre/jordmødre spurte oftere enn leger om fast partner, forekomst av migrene, epilepsi og diabetes, bruk av legemidler, samt arteriell tromboembolisk sykdom, både hos pasienten selv og i nær familie. Praktisk talt alle i begge grupper spurte om venøs tromboembolisk sykdom i familien, mens det var færre som spurte om tidligere gjennomgått venøs tromboembolisk sykdom (tab 3, fig 2). Studentene svarte at de sjeldnere hadde blitt spurt om variablene i tabell 3 enn det helsearbeiderne anga. Dette gjelder også spørsmål relatert til venøs tromboembolisk sykdom (fig 2).
Tabell 3
Forhold som leger og helsesøstre/jordmødre anga at de spurte om ved utskrivning av førstegangsresept på p-piller, og antall studenter med førstegangsresept fra henholdsvis lege eller helsesøster/jordmor som oppga at de hadde blitt spurt om det samme
| Leger (n = 210) |
Helsesøstre/ jordmødre (n = 82) |
P-verdi¹ |
Studenter med resept fra lege (n = 112) |
P-verdi² |
Studenter med resept fra helsesøster/jordmor (n = 59) |
P-verdi³ |
|
| Antall (%) |
Antall (%) |
Antall (%) |
Antall (%) |
||||
| Generell helsetilstand |
205 (99,0) |
81 (100) |
0,38 |
72 (84,7) |
< 0,001 |
45 (91,8) |
0,017 |
| Fast partner |
145 (69,7) |
77 (95,1) |
< 0,001 |
71 (73,2) |
0,53 |
50 (90,9) |
0,34 |
| Regelmessig menstruasjon |
185 (88,5) |
75 (92,6) |
0,31 |
80 (79,2) |
0,029 |
41 (82,0) |
0,064 |
| Bruk av legemidler |
189 (90,0) |
80 (98,8) |
0,011 |
60 (67,4) |
< 0,001 |
35 (76,1) |
< 0,001 |
| Røyking |
209 (99,5) |
80 (98,8) |
0,48 |
79 (79,0) |
< 0,001 |
40 (81,6) |
< 0,001 |
| Nylig chlamydiatestet |
101 (48,6) |
48 (60,8) |
0,065 |
18 (18,8) |
< 0,001 |
10 (18,5) |
< 0,001 |
| Migrene |
136 (65,1) |
74 (92,5) |
< 0,001 |
27 (25,0) |
< 0,001 |
11 (24,4) |
< 0,001 |
| Epilepsi |
82 (39,6) |
68 (84,8) |
< 0,001 |
16 (14,4) |
< 0,001 |
6 (11,6) |
< 0,001 |
| Diabetes |
94 (45,4) |
72 (89,9) |
< 0,001 |
29 (27,1) |
0,004 |
9 (16,6) |
< 0,001 |
| Venøs tromboembolisk sykdom i familien⁴ |
207 (99,0) |
81 (100) |
0,38 |
48 (53,9) |
< 0,001 |
38 (79,2) |
< 0,001 |
| Tidligere venøs tromboembolisk sykdom⁴ |
182 (87,1) |
63 (78,8) |
0,078 |
29 (34,9) |
< 0,001 |
17 (34,7) |
< 0,001 |
| Arteriell tromboembolisk sykdom i familien⁵ |
168 (80,8) |
78 (100) |
< 0,001 |
57 (57,6) |
< 0,001 |
37 (72,5) |
< 0,001 |
| Tidligere arteriell tromboembolisk sykdom⁵ |
82 (40,0) |
48 (63,2) |
0,001 |
20 (20,6) |
0,001 |
0 (0,0) |
< 0,001 |
| [i] | |||||||
[i] ¹ Forskjellen mellom leger og helsesøstre/jordmødre
² Forskjellen mellom leger og studenter med resept fra lege
³ Forskjellen mellom helsesøstre/jordmødre og studenter med resept fra helsesøstre/jordmødre
⁴ Inkluderer dyp venetrombose og lungeemboli
⁵ Inkluderer hjerteinfarkt og hjerneslag
Hvilke undersøkelser leger og helsesøstre/jordmødre anga at de utførte/ga tilbud om/henviste til, samt hvor ofte studentene oppga at de hadde blitt undersøkt for det samme, presenteres i tabell 4.
Tabell 4
Undersøkelser som leger og helsesøstre/jordmødre anga at de utførte/ga tilbud om, samt antall studenter med førstegangsresept fra henholdsvis lege eller helsesøster/jordmor som oppga at de hadde blitt undersøkt/fått tilbud om det samme
| Leger (N = 210) |
Helsesøstre/jordmødre (n = 82) |
P-verdi¹ |
Studenter med resept fra lege (n = 112) |
P-verdi² |
Studenter med resept fra helsesøster/jordmor (n = 59) |
P-verdi³ |
|
| Antall (%) |
Antall (%) |
Antall (%) |
Antall (%) |
||||
| Målte blodtrykk |
200 (95,7) |
81 (100) |
0,058 |
67 (65,7) |
< 0,001 |
44 (80,0) |
< 0,001 |
| Målte høyde/vekt, eventuelt beregnet kroppsmasseindeks |
62 (29,5) |
9 (11,3) |
0,001 |
21 (21,6) |
0,089 |
10 (19,6) |
0,19 |
| Utførte/ga tilbud om/henviste til gynekologisk undersøkelse |
32 (16,1) |
10 (13,2) |
0,55 |
35 (31,8) |
0,002 |
–⁴ |
– |
| Utførte/ga tilbud om/henviste til chlamydiatesting |
126 (61,8) |
20 (25,3) |
< 0,001 |
24 (23,5) |
< 0,001 |
9 (5,0) |
0,17 |
| [i] | |||||||
[i] ¹ Forskjellen mellom leger og helsesøstre/jordmødre
² Forskjellen mellom leger og studenter med resept fra lege
³ Forskjellen mellom helsesøstre/jordmødre og studenter med resept fra helsesøstre/jordmødre
⁴ En feil på det aktuelle spørreskjemaet gjorde at det ikke ble spurt om dette
Informasjon
Flere helsesøstre/jordmødre enn leger anga at de informerte om prevensjonssikkerhet og risikoen for arteriell tromboembolisk sykdom, samt tilbød oppfølging (fig 2, tab 5). Alle helsesøstrene/jordmødrene og nesten alle legene informerte om risikoen for venøs tromboembolisk sykdom som bivirkning (tab 5). Av symptomer på dyp venetrombose nevnte legene oftest ensidig hevelse i leggen, mens helsesøstrene/jordmødrene oftest informerte om leggsmerter (data ikke vist). Av symptomer på lungeemboli nevnte begge gruppene oftest tung pust, etterfulgt av brystsmerter. Studentene oppga at de hadde fått mindre informasjon om både arteriell og venøs tromboembolisk sykdom enn det forskriverne rapporterte (tab 5).
Tabell 5
Forhold som leger og helsesøstre/jordmødre anga at de informerte om når det gjelder tromboembolisk sykdom og praktisk bruk av p-piller, samt antall studenter med førstegangsresept fra henholdsvis lege eller helsesøster/jordmor som oppga at de hadde fått informasjon om det samme
| Leger (N = 210) |
Helsesøstre/jordmødre (n = 82) |
P-verdi¹ |
Studenter med resept fra lege (n = 112) |
P-verdi² |
Studenter med resept fra helsesøster/jordmor (n = 59) |
P-verdi³ |
|
| Antall (%) |
Antall (%) |
Antall (%) |
Antall (%) |
||||
| Venøs tromboembolisk sykdom som bivirkning⁴ |
197 (94,3) |
81 (100) |
0,028 |
43 (51,2) |
< 0,001 |
27 (57,4) |
< 0,001 |
| Arteriell tromboembolisk sykdom som bivirkning⁵ |
116 (56,0) |
67 (85,9) |
< 0,001 |
21 (26,9) |
< 0,001 |
13 (29,5) |
< 0,001 |
| Prevensjonssikkerhet |
189 (90,9) |
80 (98,8) |
0,005 |
51 (61,4) |
< 0,001 |
42 (85,7) |
0,001 |
| Etterlevelse⁶ |
206 (98,6) |
81 (100) |
0,28 |
74 (82,2) |
< 0,001 |
47 (90,4) |
0,004 |
| Oppfølging⁷ |
154 (74,0) |
80 (100) |
< 0,001 |
27 (30,3) |
< 0,001 |
15 (30,6) |
< 0,001 |
| [i] | |||||||
[i] ¹ Forskjellen mellom leger og helsesøstre/jordmødre
² Forskjellen mellom leger og studenter med resept fra lege
³ Forskjellen mellom helsesøstre/jordmødre og studenter med resept fra helsesøstre/jordmødre
⁴ Inkluderer dyp venetrombose og lungeemboli
⁵ Inkluderer hjerteinfarkt og hjerneslag
⁶ Når i syklus man starter med pillene, viktigheten av regelmessig bruk og hva man gjør ved uteglemmelse av en eller flere piller
⁷ Tilbud om, avtale om eller oppfordring til å komme til kontroll i løpet av det første året
Diskusjon
Hovedfunnet i denne studien er at et stort flertall av forskriverne anga at de spurte om, undersøkte og informerte om det meste av det vi tok opp i spørreskjemaet, mens «kontrollgruppen», studentene, rapporterte at dette hadde skjedd i mindre omfang. Når det gjaldt å innhente og gi informasjon om venøs tromboembolisk sykdom, var det ingen dramatiske forskjeller mellom profesjonene, men på andre områder rapporterte helsesøstrene og jordmødrene at de spurte om, undersøkte og informerte mer enn det legene gjorde. Det er ikke gitt hva som er den beste måten å gjennomføre en førstegangskonsultasjon med forskrivning av p-piller på. På den ene side er det viktig at visse nøkkelelementer berøres, men på den annen side er det et poeng at det ikke gis så mye informasjon at det som er essensielt drukner i mindre viktige ting. Det kan for eksempel diskuteres hvor relevant det er å informere en ung og frisk kvinne om symptomer på arteriell tromboembolisk sykdom.
Det er en svakhet ved studien er at det ikke er spurt om hvordan man bruker de svarene man får fra pasientene. Siden svaralternativene i de fleste tilfellene kun var ja/nei, var det få muligheter for å nyansere eller utdype svarene. Det kan videre tenkes at leger i større grad kjenner pasientene fra før eller at aktuell informasjon allerede er journalført, og at det derfor vil være elementer i anamnesen og undersøkelsen som det er unødvendig å gjennomføre. Dette siste har vi forsøkt å kompensere for ved at spørsmålene om anamnese og undersøkelser hadde formen «Dersom det ikke er kjent fra før, spør du om …?» og «Dersom det ikke er kjent fra før, undersøker du …?».
Svarandelen var 48,1 % for legene, 44,3 % for helsesøstrene og 72,7 % for jordmødrene. Man kan derfor spørre seg om hvor representativt materialet er. Det er ofte lav deltakelse i denne type studier. Det kan tenkes at en del unnlater å svare fordi de oppfatter en spørreskjemaundersøkelse som en kunnskapstest. Ved bruk av spørreskjema er det også en risiko for at de som svarer, presenterer et mer positivt bilde av situasjonen enn det som er reelt. Omtent to tredeler av dem som svarte, skrev ut mer enn fem førstegangsresepter per år. Dersom man skriver ut resept på p-piller ofte, kan dette bidra til større interesse for å svare på en slik undersøkelse. Det er derfor mulig at de som skriver ut mange resepter er overrepresentert i denne studien, og det kan også tenkes at disse har et høyere kunnskapsnivå og et mer reflektert forhold til gjennomføringen av en slik konsultasjon. Antakelsen underbygges av at 82,2 % av legene som forskrev flere enn fem førstegangsresepter per år, informerte om symptomer på tromboembolisk sykdom, sammenliknet med 67,7 % av dem som forskrev færre resepter.
Som «kontrollgruppe» valgte vi å benytte kvinnelige medisinstudenter, som er en svært selektert gruppe. Dette kan ha medført seleksjonsskjevhet ved at medisinstudenter mer eller mindre systematisk husker annerledes enn andre p-pillebrukere. Siden studentene ble spurt om å fylle ut spørreskjemaet i pausen mellom to forelesninger, kan noen ha følt at anonymiteten ikke ble ivaretatt på en optimal måte. Dessuten hadde studentene begrenset tid til å fylle ut skjemaet. Selv om det kan reises innvendinger mot denne måten å distribuere skjemaene på, økte den trolig deltakelsen betraktelig i forhold til å sende ut brev.
De studentene som har svart, er ikke de samme individene som har fått forskrevet resept fra de legene og helsesøstrene/jordmødrene som har svart. Studentene kommer fra hele landet, mens vi kun har spurt helsepersonell i to fylker. Siden det gjerne er i videregående skole at behovet for prevensjon melder seg, var det ikke overraskende at nesten 70 % av studentene hadde fått sin første p-pilleresept for minst fire år siden. På den annen side har helsepersonellet tatt utgangspunkt i det de gjør per dags dato. Rutinene for anamneseopptak, undersøkelser og informasjon kan ha endret seg til dels betydelig i løpet av denne tiden, ikke minst med tanke på det søkelyset som er satt på alvorlige bivirkninger de siste årene (4) – (7). Videre er det en fare for ufullstendig eller feilaktig erindring når det har gått så lang tid siden de fleste studentene fikk sin første resept. Da vi sammenliknet svarene til de studentene som fikk sin førstegangsresept for mindre enn fire år siden med svarene til dem som fikk sin første resept for lengre tid tilbake, var det imidlertid ingen vesentlige forskjeller (data ikke vist).
Totalt sett anga helsesøstrene og jordmødrene at de spurte, undersøkte og informerte mer enn legene ved førstegangskonsultasjonene, og svarene fra studentene indikerer også at det er helsesøstre og jordmødre som gjør mest. På den ene side kan dette skyldes at helsesøstre og jordmødre har mer spesifikke retningslinjer enn leger å forholde seg til, i og med at de gjennomgår et eget forskrivningskurs. En annen faktor kan være at helsesøstre og jordmødre ikke har generell forskrivningsrett, noe som i seg selv kan føre til økt fokus på sikkerheten til de få legemidlene de kan forskrive. Det er dessuten trolig at helsesøstre og jordmødre har mer tid til disposisjon for hver konsultasjon enn det leger har.
Når det gjelder venøs tromboembolisk sykdom, var forholdet mellom leger og helsesøstre/jordmødre annerledes. Her angir de ulike helseprofesjonene at de kartlegger risiko og informerer omtrent like ofte (fig 1). Sammenlikner man derimot helsepersonellet og studentene, er det også på dette området en ikke ubetydelig diskrepans (fig 1). Årsaken kan være en overrapportering fra helsepersonellets side, men det kan også skyldes de allerede diskuterte forholdene ved «kontrollgruppen».
Mens et flertall av legene skrev ut p-piller med et tredjegenerasjons progestogen, gjorde bare en liten andel av helsesøstrene/jordmødrene dette. Andelen leger som foretrakk å skrive ut slike p-piller i vår studie, samsvarer godt med aktuell salgsstatistikk, som viser at mellom 50 – 55 % av alle p-piller som selges i Norge, inneholder et tredjegenerasjons progestogen (2). Det finnes en rekke studier som viser at risikoen for venøs tromboembolisk sykdom er høyere ved bruk av p-piller med tredjegenerasjons enn med annengenerasjons progestogen (8) – (10), og Legemiddelverket anbefaler p-piller med annengenerasjonsprogestogenet levenorgestrel som førstevalg (17). I så måte kan det se ut til at helsesøstrene og jordmødrene har en mer rasjonell forskrivningspraksis enn legene.
Det finnes intet fasitsvar på hvor mye informasjon man skal gi til en p-pillebruker ved en førstegangskonsultasjon. Noen sentrale punkter må berøres, men det er samtidig viktig at dette ikke drukner i uvesentlig informasjon. En kombinasjon av muntlig og skriftlig informasjon kan være gunstig i så måte; i tillegg får brukeren mye informasjon i pakningsvedlegget til pillene. Tatt i betraktning av at så mye som et tresifret antall unge kvinner trolig rammes av alvorlige tromboemboliske bivirkninger av p-piller hvert år, og at det også forekommer dødsfall, er det ønskelig med standardiserte retningslinjer for hva som vil være den optimale måten å håndtere førstegangsforskrivning av p-piller på.
Vi takker følgende personer for god hjelp i forbindelse med gjennomføringen av studien: Mette Thomson, Statens autorisasjonskontor for helsepersonell; Astrid Grydeland Ersvik, Landsforeningen for helsesøstre; Eva Sommerseth, Jordmorforbundet NSF; Berit Bjelkåsen, Enhet for anvendt klinisk forskning, Det medisinske fakultet, Norges teknisk-naturvitenskapelige universitet; Tove Rensvik, Avdeling for klinisk farmakologi, St. Olavs hospital; Stian Fagerli Arntsen og Joakim Dalen, Orakeltjenesten Dragvoll, Norges teknisk-naturvitenskapelige universitet.
Oppgitte interessekonflikter:
Ingen
Alina Desiree Sandø og Siv Gyda Aanes har bidratt i like stor grad til denne studien.
Artikkelen er basert på en studentoppgave ved Det medisinske fakultet, Norges teknisk-naturvitenskapelige universitet (1).
- 1.
Sandø AD, Aanes SG. Forskrivningspraksis av p-piller til førstegangsbrukere. Hovedoppgave. Trondheim: Det medisinske fakultet, Norges teknisk-naturvitenskapelige universitet, 2009.
- 2.
Folkehelseinstituttet. Reseptregisteret. www.reseptregisteret.no (29.6.2010).
- 3.
St.prp. nr. 1 (2008 – 2009). Kap. 719 Folkehelse. www.regjeringen.no/nn/dep/hod/Dokument/Proposisjonar-og-meldingar/Stortingsproposisjonar/2008?2009/stprp-nr-1-2008-2009-/5/2/10.html?id=529970 (29.6.2010).
- 4.
Østli KS, Strøm-Gundersen TT. Livsfarlig – for noen få. Aftenposten 31.10.2008. www.aftenposten.no/amagasinet/article2742771.ece (29.6.2010).
- 5.
Strøm-Gundersen TT, Østli KS. – Ingen fikk vite at hun tok p-piller. Aftenposten 1.11.2008. www.aftenposten.no/nyheter/iriks/article2746979.ece (29.6.2010).
- 6.
Storvik AG. Dødsoppslag skremmer ungjenter. Dagens medisin 9.11.2007. www.dagensmedisin.no/nyheter/2007/11/09/ddsoppslag-skremmer-ungjen/index.xml (29.6.2010).
- 7.
Statens legemiddelverk. P-piller og fare for blodpropp. www.legemiddelverket.no/templates/InterPage____80263.aspx (29.6.2010).
- 11.
Royal College of Obstetricians & Gynaecologists. Faculty of Family Planning & Reproductive Health Care clinical guidance. First prescription of oral contraception. www.ffprhc.org.uk/admin/uploads/FirstPrescCombOralContJan06.pdf (29.6.2010).
- 13.
Wu O, Robertson L, Langhorne P et al. Oral contraceptives, hormone replacement therapy, thrombophilias and risk of venous thromboembolism: a systematic review. The Thrombosis: Risk and Economic Assessment of Thrombophilia Screening (TREATS) Study. Thromb Haemost 2005; 94: 17 – 25. [PubMed]
- 14.
Statens legemiddelverk. Trygg bruk av p-piller. www.legemiddelverket.no/templates/InterPage____80294.aspx (29.6.2010).
- 17.
Statens legemiddelverk. Nytt om legemidler. www.legemiddelverket.no/templates/InterPage____82522.aspx (29.6.2010).