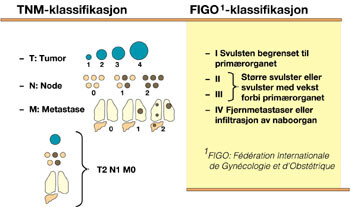
Vi har i dag ca. 1 500 nye tilfeller av gynekologisk kreft årlig i Norge, noe som utgjør ca. 15 % av krefttilfeller blant kvinner (1). Man har lenge kjent til at sykdomsutbredelsen ved tidspunktet for diagnose og behandling er avgjørende for det videre forløp. Dette har ført til utarbeiding av systemer for stadieinndeling, der TNM-klassifiksjonssystemet er blant de mest brukte. Ved hjelp av dette angis sykdomsutbredelsen på grunnlag av størrelsen på svulsten (T for tumor), grad av lymfeknutespredning (N for node) og tilstedeværelse av spredning til andre organer (M for metastase). Basert på disse prinsippene har den internasjonale foreningen for gynekologi og obstetrikk, forkortet til FIGO, utarbeidet et klassifikasjonssystem som er spesielt tilpasset gynekologiske kreftformer (fig 1) (2). Det er dette systemet som i praksis benyttes. FIGO gir i dette detaljerte regler for inndeling av de ulike former for underlivskreft, der undergruppene gjenspeiler forventet levetid etter behandling. I tillegg legger denne klassifiseringen grunnlag for valg av behandling og oppfølging. Det blir for omfattende å komme inn på alle detaljer innen FIGO-klassifiseringen for de ulike former for underlivskreft i denne presentasjonen. Jeg vil derfor legge hovedvekt på de undergruppene innen hver enkelt kreftform der lymfadenektomi er spesielt aktuelt.
Bakgrunnen for lymfadenektomi
Mulighet for mer radikal kirurgisk behandling er utvilsomt en av hjørnesteinene innen moderne kreftbehandling. Kirurgisk fjerning av alt kreftvev er derfor et mål, og dette er noe av begrunnelsen for omfattende lymfadenektomi. Like fullt viser det seg at det ofte kommer tilbakefall av sykdommen dersom denne har spredd seg til lymfeknutene. Det er usikkert i hvilken grad en sykdom fortsatt er kirurgisk kurerbar når det foreligger lymfeknutespredning. Man kan betrakte dette som trinnet før spredning til resten av kroppen, men erfaring tilsier at dette kan være en markør for metastatisk fenotype og generalisert sykdom. Andre har pekt på at fjerning av normale lymfeknuter kan svekke en gunstig immunrespons i organismen, og dermed virke mot sin hensikt (3).
Et annet argument for lymfadenektomi er at dette gir viktig tilleggsinformasjon, slik at behandlingen kan individualiseres og optimaliseres. Tradisjonelt har angivelse av stadium vært basert på klinisk undersøkelse ved gynekologiske kreftformer. Imidlertid har en rekke studier vist at kirurgisk stadium, som også inkluderer resultater fra den histopatologisk undersøkelsen, gir et mer korrekt bilde av svulstens biologiske aggressivitet. Arbeider har vist en diskrepans mellom klinisk og kirurgisk stadium på 20 – 50 %. Som det fremgår av tabell 1 gjelder dette både for vulva-, cervix-, endometrie- og ovarialcancer (4 – 9).
Tabell 1
Forskjell i klinisk og kirurgisk angivelse av stadium ved gynekologiske kreftformer
| Forfatter |
Lokalisasjon |
Forskjell (%) |
| LaPolla og medarbeidere (4) |
Cervix |
48 |
| Cowles og medarbeidere (5) |
Endometrium |
51 |
| Podratz og medarbeidere (6) |
Vulva |
25 |
| Knapp og medarbeidere (7) |
Ovarium |
19 |
| Petru og medarbeidere (8) |
Ovarium |
23 |
| Piver og medarbeidere (9) |
Ovarium |
28 |
Teknikker ved lymfadenektomi
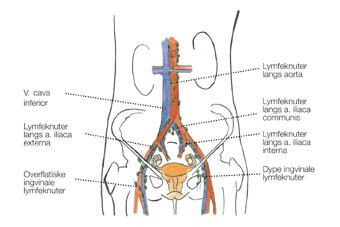
De primære lymfeknutestasjoner ved gynekologiske kreftformer er i lyskene, langs kar i bekkenet og langs aorta (fig 2) (10). Vulvacancer sprer seg primært til lyskene, men også i enkelte tilfeller videre til bekkenet; cervixcancer sprer seg primært til lymfeknuter i bekkenet, men kan også spre seg videre til lysker og langs aorta; endometrie- og ovarialcancer sprer seg primært til lymfeknuter i bekkenet og langs aorta, men kan også spre seg videre til lyskene.
I litteraturen går det igjen tre prinsipielt ulike tilnærminger til lymfadenektomi (10). Den ene tilnærmingen er å foreta en nøye palpasjon for så å ta prøve av mistenkelige lymfeknuter. Ulempen med denne metoden er at den har vist seg lite sensitiv og spesifikk (8, 11). Derfor fjerner man i dag ofte de primære lymfeknutestasjonene ved vulva- og cervixcancer. For endometrie- og ovarialcancer anbefaler enkelte en selektiv fjerning av lymfeknuter langs iliakalkarene, i fossa obturatoria og paraaortalt. Dette medfører fjerning av rundt ti lymfeknuter. Andre har vært talsmenn for en enda mer omfattende lymfadenektomi. Denne radikale lymfadenektomien innebærer komplett fjerning av alle, dvs. mellom 35 og 60 lymfeknuter, fra bekkenet og opp til nyrearteriene (12).
Denne type inngrep er imidlertid beheftet med en betydelig komplikasjonsrate, selv om den varierer noe i ulike studier. Ved selektiv lymfadenektomi ser det ut til at mortaliteten ligger på rundt 0,5 %, og andre operative komplikasjoner forekommer i knapt 20 % av tilfellene. De vanligste er postoperative infeksjoner, tromboemboliske komplikasjoner, tarm- og urinveiskomplikasjoner, blødning, lymfocele og lymfødem (13 – 15). Ved radikal lymfadenektomi er forekomsten av komplikasjoner enda høyere (16). I tillegg er det rapportert at komplikasjonsratene også er operatøravhengige (17).
Identifikasjon av vaktpostlymfeknute
En relativt ny tilnærmingsmåte til lymfadenektomi er gjennom identifikasjon vaktpostlymfeknuten (sentinel node). Det er vist at lymfestrømmen fra ett bestemt område av kroppen ledes til et begrenset antall lymfeknuter. Disse har fått betegnelsen vaktpostlymfeknuter. Morton & Ollila rapporterte tidlig i 1990-årene en ny teknikk med intraoperativ merking og fjerning av disse (18). Hypotesen er at vaktpostlymfeknuten mest sannsynlig vil vise tegn til spredning dersom dette foreligger. Teknikken har blant annet vært benyttet ved melanomer, mamma-, vulva- og cervixcancer (18 – 20).
I et arbeid av Levenback og medarbeidere ble vaktpostlymfeknuteteknikken undersøkt i 21 pasienter med vulvacancer, hvorav sju hadde lymfeknutemetastaser til den identifiserte vaktpostlymfeknuten (20). Tilsvarende funn er også rapportert i andre små materialer (21). Det er også kommet én rapport ved Medl og medarbeidere som beskriver at de har anvendt teknikken med blåfarging for identifikasjon av vaktpostlymfeknuten ved cervixcancer (19). Dersom større studier bekrefter disse funnene, ser det ut til at teknikken kan representere en forbedret identifikasjon av den mest relevante lymfeknute for korrekt angivelse av stadium, uten å gå veien om omfattende lymfeknutekirurgi.
Sentrale spørsmål
For å belyse betydningen av lymfadenektomi er det noen sentrale spørsmål som bør besvares, da dette kan ha betydning for overlevelse, enten indirekte eller direkte. Påvirker lymfadenektomi angivelse av stadium? Gir inngrepet økt risiko for komplikasjoner? Dersom inngrepet medfører bedret identifikasjon av høyrisikopasienter, påvirker dette valg av behandling? Har den aktuelle tilleggsbehandling dokumentert effekt? Foreligger det studier, fortrinnsvis prospektive randomiserte, som indikerer at lymfadenektomi i seg selv har en gunstig effekt på overlevelse? Og til sist, hvordan bør dette påvirke organiseringen av helsetilbudet?
Vulvacancer
Vulvacancer er relativt sjelden og rammer eldre kvinner, med en gjennomsnittsalder rundt 70 år. Plateepitelkarsinom er den dominerende typen. Spredning til lymfeknuter i lyskene sees i om lag 30 % av tilfellene, til bekkenlymfeknuter i om lag 5 %. Spredning reduserer femårsoverlevelsen fra ca. 90 % til 40 %. Studier av lymfedrenasje i vulvaregionen har vist at vulvacancer sprer seg primært til lymfeknuter i lyskene, og dersom disse er uten spredning er det sjelden spredning til lymfeknuter i bekkenet (22, 23). Videre har man sett at ensidige laterale svulster sjelden sprer seg til motsatt sides lymfeknuter.
Den tradisjonelle behandlingen fra begynnelsen av forrige århundre har vært å gjøre en radikal vulvektomi med fjerning av både dype og overflatiske lymfeknuter i begge lysker (24). Dette har vært assosiert med en femårsoverlevelse på rundt 65 %. Imidlertid er dette et svært mutilerende inngrep, og forekomsten av komplikasjoner er høy (13, 24). Dette har medført at man i de senere år har valgt å erstatte radikal vulvektomi med lokal eksisjon og lymfadenektomi ved en trippel incisjonsteknikk ved tidlig vulvacancer (24, 25).
Målet med en slik individuelt tilpasset kirurgisk behandling er at dette skal gi mindre komplikasjoner, uten at det påvirker overlevelsen i negativ retning. Den endrede praksis har stort sett vært erfaringsbasert (tab 2) (26 – 30). Lymfadenektomi ser ut til å være essensielt for korrekt angivelse av stadium ved vulvacancer. Dette er avgjørende for videre behandling, der fjerning av lymfeknutemetastaser til lyskene er viktig for lokal kontroll. Selv om prospektive randomiserte studier mangler, ser det ut til at individuelt tilpasset behandling er et trygt alternativ og medfører en betydelig lavere forekomst av komplikasjoner. Strålebehandling kan ikke erstatte lymfadenektomi i lyskene, men kan være et godt alternativ til bekkenlymfadenektomi.
Tabell 2
Studier vedrørende behandling av vulvacancer
| Forfatter |
Type studie |
Problemstilling |
Konklusjon |
| Ansink & van der Velden (26) DiSaia og medarbeidere (27) Burke og medarbeidere (28) |
Cochrane-review Observasjonsstudie Observasjonsstudie |
Sammenlikne individuelt tilpasset behandling med mer omfattende kirurgi |
Lokal eksisjon og ensidig fjerning av lymfeknuter ved laterale svulster et sikkert alternativ ved sykdom lokalisert til vulva. Usikkert om det er trygt med kun overflatisk fjerning av lymfeknuter i lyskene |
| Stehman og medarbeidere (29) |
Prospektiv randomisert |
Sammenlikne strålebehandling av lyskeregionen med kirurgisk fjerning av lymfeknutene |
Strålebehandling kan ikke erstatte lymfadenektomi i lyskeregionen ved vulvacancer |
| Homsley og medarbeidere (30) |
Prospektiv randomisert |
Sammenlikne strålebehandling med kirurgisk fjerning av bekkenlymfeknuter ved påvist metastase til lymfeknuter i lysken |
Strålebehandling mot lyske og bekkenregionen gir bedre overlevelse enn kirurgisk fjerning av bekkenlymfeknuter |
Cervixcancer
Denne sykdommen rammer i større grad yngre og ellers friske kvinner. Dette innebærer at mange av pasientene vil tåle en større operasjon godt med dagens tilgjengelige kirurgiske metoder. Plateepielkarsinom er den dominerende typen.
I 1898 utførte Wertheim fra Wien sin første radikale, utvidede abdominale hysterektomi med partiell fjerning av lymfeknuter. Initialt hadde han en operasjonsmortalitet på 39 %. I 1911, da han rapporterte en serie på 500 tilfeller var mortaliteten 11 % (10). Amerikaneren Joe Meigs, rapporterte i 1945 svært gode resultater fra 344 pasienter behandlet med en modifisert Wertheims operasjon, med en estimert bedret overlevelse på 30 % (10).
Forekomsten av lymfeknutespredning ved cervixcancer varierer betydelig med sykdomsstadium, som vist i tabell 3 (31). Dagens praksis er at cervixcancer stadium IA2, IB og små svulster i stadium IIA ofte behandles med utvidet hysterektomi med lymfadenektomi. Dette er basert på kunnskapen om lymfeknutespredning, samt erfaringer gjort under utviklingen av den radikale kirurgiske behandlingen av tidlig cervixcancer (10).
Tabell 3
Sammenheng mellom FIGOstadium og forekomsten av spredning til lymfeknuter ved cervixcancer (31)
| FIGO-stadium¹ |
Prosent |
|
| I |
IA1 |
< 0,5 |
| IA2 |
8 |
|
| IB |
21 |
|
| II |
26 – 36 |
|
| III |
> 40 |
|
| IV |
> 50 |
|
| 1 IA Karsinomer som ikke manifesterer seg klinisk, men som diagnostiseres mikroskopisk med horisontal utbredelse £ 7 mm IA1 Infiltrasjon i stroma £ 3 med merIA2 Infiltrasjon i stroma> 3 mm men< 5 med merIB Karsinomer lokalisert til cervix som manifesterer seg kliniskIB1 Tumor £ 4 cmIB2 Tumor> 4 cmII Karsinominfiltrasjon utover cervix, men ikke ut til bekkenveggen eller nedre del av vaginaIIA Ingen sikker infiltrasjon i parametrieneIIB Sikker infiltrasjon i parametriene | ||
Radium ble tatt i bruk i behandlingen av cervixcancer allerede i 1903. Dette viste seg like effektivt som kirurgisk behandling (tab 4) (32 – 34). I én studie rapporteres imidlertid bedre overlevelse for en gruppe pasienter som fikk radikal kirurgisk behandling i tillegg til strålebehandling, men komplikasjonsraten i denne gruppen var også høy (35).
Tabell 4
Studier vedrørende behandling av cervixcancer
| Forfatter |
Type studie |
Problemstilling |
Konklusjon |
| Newton og medarbeidere (32) Perez og medarbeidere (33) Landoni og medarbeidere (34) |
Prospektive randomiserte |
Sammenlikne primær strålebehandling og primær radikal kirurgisk behandling ved lokalisert cervixcancer |
Lik overlevelse ved primær strålebehandling og primær radikal kirurgisk behandling |
| Sundfør og medarbeidere (35) |
Prospektiv randomisert |
Sammenlikne radikal radioterapi med radikal kirurgi med lymfadenektomi etter intrakavitær stråleterapi ved cervixcancer stadium IIA og IIB |
Bedre overlevelse ved radikal kirurgisk behandling i tillegg til stråleterapi |
| Sedlis og medarbeidere (36) |
Prospektiv randomisert |
Sammenlikne postoperativ strålebehandling med ingen tilleggsbehandling for lymfeknutenegative høyrisikopasienter |
Bedre residivfri overlevelse ved postoperativ strålebehandling |
| Lahousen og medarbeidere (37) |
Prospektiv randomisert |
Sammenlikne ingen adjuvant behandling mot kjemoterapi mot stråleterapi blant lymfeknutepositive pasienter i stadium IB til IIB |
Ingen forskjell i overlevelse |
| Keys og medarbeidere (38) |
Prospektiv randomisert |
Undersøke nytten av preoperativ forbehandling med cisplatin i tillegg til stråleterapi ved tumorstørrelse over 4 cm ved stadium IB |
Bedre overlevelse ved preoperativ behandling med en kombinasjon av cisplatin og stråleterapi |
| Tulzer og medarbeidere (39) |
Observasjonsstudie |
Sammenlikne selektiv med komplett lymfadenektomi |
Høyere residivrate og mortalitet ved selektiv lymfadenektomi |
| Downey og medarbeidere (40) |
Observasjonsstudie |
Studere effekten av strålebehandling med og uten lymfadenektomi |
Bedre effekten av strålebehandling dersom metastatiske lymfeknuter er fjernet |
På bakgrunn av dette tilpasses dagens behandling individuelt på grunnlag av sykdomsutbredelse, kvinnens alder og allmenntilstand sett i relasjon til bivirknings- og komplikasjonsprofil for de to ulike behandlingsalternativene. Fordeler med radikal kirurgisk behandling er at det gir mulighet for bevart ovarial funksjon og bedre bevart seksuell funksjon etter inngrepet, det er sjelden senkomplikasjoner og det er mulighet for strålebehandling ved et ev. lokalt residiv. Det har i tillegg vært hevdet at det har psykologiske fordeler for en kreftpasient å kunne tilbys radikal kirurgisk behandling. For yngre kvinner rapporteres også lave komplikasjonsrater ved radikal kirurgisk behandling, ned mot det man ser ved vanlig hysterektomi når dette utføres av trent operatør (10).
Lymfadenektomi identifisere lavrisikopasientene, som utgjør ca. 80 %, der tilleggsbehandling ikke er indisert. Postoperativ tilleggsbehandling i form av stråleterapi og kjemoterapi anbefalles til høyrisikopasienter, selv om effekten ikke er entydig dokumentert i prospektive randomiserte studier (36 – 38). Studier har indikert at lymfadenektomien har en gunstig effekt på overlevelse ved lokalisert cervixcancer, selv om prospektive randomiserte studier mangler (39, 40).
Flere grupper har i de senere år utviklet og benyttet metoder for laparoskopisk lymfadenektomi. Det rapporteres lave komplikasjonsrater og høy presisjon i en del studier, men inngrepet representerer avansert kirurgi med store krav til operatørens tekniske ferdigheter, og den praktiske kliniske nytten er foreløpig uavklart (41).
Endometriecancer
Sykdommen rammer i større grad eldre kvinner, med gjennomsnittlig alder ved diagnose rundt 65 år. I tillegg sees korrelasjon mellom sykdomsutvikling og overvekt, hypertoni og diabetes mellitus, noe som har betydning for operabilitet. Som regel diagnostiseres sykdommen i et tidlig stadium med mulighet for kirurgisk kurasjon, og disse pasientene har en god prognose. Etter vellykket operasjon for endometriecancer vil likevel om lag 20 % få tilbakefall av sykdommen. Man har derfor prøvd å finne frem til bedre måter å identifisere disse slik at tilleggsbehandling kan gis (42, 43).
Creasman og medarbeidere undersøkte 621pasienter med klinisk stadium I (44). Det ble gjort selektiv lymfeknutefjerning i bekkenet og langs bukaorta, og spredning ble påvist hos 11 % av pasientene. Kun 2 % hadde spredning til lymfeknuter langs aorta uten samtidig positive bekkenlymfeknuter. Tilsvarende arbeider rapporterer spredning til lymfeknuter hos 5 – 20 %.
Omfattende lymfeknutekirurgi ved endometriecancer er beheftet med økt mortalitet og morbiditet. Komplikasjonsratene er enda høyere ved kombinasjon av lymfadenektomi og strålebehandling (14). Selv om rutinemessig lymfadenektomi er anbefalt av mange for å oppnå korrekt angivelse av stadium, viser systematiske studier av praksisen blant gynekologer i Europa og USA at et mindretall utfører lymfadenektomi rutinemessig ved endometriecancer stadium I (45, 46).
En betydning av lymfadenektomi for overlevelse er indikert i noen, men ikke i alle studier (tab 5) (47 – 49). Prospektive randomiserte studier pågår, men resultater foreligger ennå ikke (50).
Tabell 5
Studier vedrørende behandling av endometriecancer
| Forfatter |
Type studie |
Problemstilling |
Konklusjon |
| Candiani og medarbeidere (47) |
Observasjonsstudie |
Undersøke nytten av bekkenlymfadenektomi ved antatt stadium I |
Lymfadenektomi gir viktig prognostisk informasjon, men ser ikke ut til å påvirke overlevelse |
| Timble og medarbeidere (48) |
Observasjonsstudie |
Undersøke nytten av bekkenlymfadenektomi ved antatt stadium I |
Lymfadenektomi ser ikke ut til å påvirke overlevelse |
| Kilgore og medarbeidere (49) |
Observasjonsstudie |
Sammenlikne omfattende bekken- lymfadenektomi med mindre omfattende bekkenlymfadenektomi med ingen ytterligere kirurgisk behandling |
Bedre overlevelse i gruppen som fikk utført omfattende bekkenlymfadenektomi |
| Aalders og medarbeidere (51) Creutzberg og medarbeidere (14) |
Prospektive randomiserte |
Sammenlikne tillegg av ekstern strålebehandling med ingen tilleggsbehandling |
Ingen forskjell i overlevelse, men høyere forekomst av komplikasjoner og lavere forekomst av lokale residiver ved ekstern strålebehandling |
| Lewis og medarbeidere (52) Martin-Hirsch og medarbeidere (53) Vergote og medarbeidere (54) |
Prospektive randomiserte |
Undersøke effekten av postoperativ hormonbehandling |
Lik overlevelse med og uten postoperativ hormonbehandling |
Tabell 6
Studier vedrørende behandling av ovarialcancer
| Forfatter |
Type studie |
Problemstilling |
Konklusjon |
| Burghart og medarbeidere (12) |
Observasjonsstudie |
Sammenlikne overlevelse for pasienter med ovarialcancer stadium III med og uten lymfadenektomi |
Bedre overlevelse ved lymfadenektomi |
| Landoni og medarbeidere (60) |
Prospektiv randomisert |
Evaluere den diagnostiske og terapeutiske betydningen av komplett lymfadenektomi versus lymfeknuteplukking ved ovarialcancer etter førstelinjebehandling med kjemoterapi |
Ingen forskjell i overlevelse, men hyppigere påvist spredning til lymfeknuter og komplikasjoner ved komplett lymfadenektomi. Studien pågår fortsatt |
Postoperativ strålebehandling har vært mye brukt ved endometriecancer for å motvirke tilbakefall av sykdommen. Slik behandling har imidlertid bivirkninger, og effekten er omdiskutert (14, 51). Progestagener har også vært brukt ved primær- og residivbehandling ved endometriecancer, men effekten av denne er usikker (52 – 54).
Ovarialcancer
Dette er en av de gynekologiske kreftsykdommene som gir høyest dødelighet, med en femårsoverlevelse for alle pasienter under ett på vel 40 %. Det gjenspeiler at sykdommen ofte oppdages etter at den har spredd seg. Invasiv epitelial ovarialcancer er den dominerende typen. Betydningen av lymfadenektomi ved ovarialcancer har vært diskutert med to ulike innfallsvinkler: som inngrep for å sikre angivelse av korrekt stadium og som ledd i kirurgisk tumorreduksjon ved avansert ovarialcancer (55).
Forekomsten av spredning til lymfeknuter ved ovarialcancer rapporteres til 20 – 50 % i ulike studier. Dette forekommer også i 10 – 23 % av ovarialcancertilfellene som er antatt begrenset til ovariet (8, 13). Dette kan forklare en rapportert femårsoverlevelse på bare 70 % for ovarialcancer stadium I (56). Derimot rapporteres en femårsoverlevelse på 98 – 100 % i materialer der lymfeknutene i bekkenet og langs aorta har vært nøye undersøkt for å sikre korrekt klassifisering (57).
Følgelig ansees det som trygt at tilleggsbehandling med cellegift ikke gis ved høyt differensiert ovarialcancer stadium IA (tumor lokalisert til ett ovarium uten tegn til kapselgjennombrudd), under forutsetning av optimal stadieinndeling. Dette reduserer bivirkninger av cellegiften både på kort og lang sikt for denne undergruppen pasienter. Imidlertid er effekten av adjuvant behandling ikke sikkert dokumentert for høyrisikopasienter stadium I.
Det er en rekke arbeider som har vist en korrelasjon mellom størrelsen på resttumor etter kirurgisk behandling og overlevelse ved ovarialcancer (58). Man antar at dette kan henge sammen med at cellegiftbehandling har bedre effekt etter kirurgisk tumorreduksjon. Omfattende lymfeknutekirurgi ved avansert ovarialcancer er beheftet med økt mortalitet og morbiditet. Betydningen for overlevelse er usikker, prospektive randomiserte studier pågår (12, 59, 60).
Konklusjon
Lymfadenektomi gir en mer korrekt angivelse av stadium, og ved randomiserte studier for vurdering av ny behandling er dette essensielt. Korrekt angivelse av stadium gir også mulighet for individuelt tilpasset behandling. Imidlertid er det ikke alltid dokumentert effekt av aktuell tilleggsbehandling. Det er derfor viktig å vurdere mortalitet og morbiditet knyttet til selve inngrepet mot den potensielle gevinsten av den aktuelle tilleggsbehandlingen i hvert enkelt tilfelle. Lymfadenektomi representerer avansert kirurgi med en betydelig forekomst av komplikasjoner, selv om forbedring av den kirurgiske teknikken har medført nedgang i komplikasjonsratene. Det er vist at operatørens erfaring er avgjørende, noe som tilsier at spesiell opplæring innen teknikken er nødvendig. For sjeldne tilstander innebærer dette også at inngrepene samles på relativt få hender, for at disse kirurgene skal få tilstrekkelig erfaring.
Ut fra foreliggende litteratur er det sannsynlig at lymfadenektomi har en direkte betydning for overlevelse ved vulva- og cervixcancer. Dette er foreløpig uavklart ved endometrie- og ovarialcancer, men prospektive randomiserte studier pågår.
Fremtidsvyer
Det er i dag optimisme knyttet til nye teknikker for identifikasjon av vaktpostlymfeknuten, og følgende sitat fra en overiktsartikkel ved Krag & Moffat i The Lancet i 1999 illustrerer dette: ”Accurate identification of individual lymphatic patterns in cancer patients should soon become the norm and blind surgical resection based on anatomical guidelines will be the exception” (61). For melanomer og mammakarsinomer er dette i ferd med å bli en realitet, for vulva- og cervixcancer kan studier indikere at dette kan være veien å gå. Laparoskopisk kirurgi kan også representere en metode for bedret diagnostikk. Prospektive studier der man sammenlikner ulike tumormarkører med resultatene ved lymfadenektomi, vil kunne gi svar på om tilsvarende prognostisk informasjonen kan innhentes uten lymfadenektomi.
Vi er inne i et paradigmeskifte. Veien fra erfaringsbasert til kunnskapsbasert (evidence based) medisin er lang og krevende med høye krav til presisjon. Korrekt angivelse av stadium ved gynekologiske kreftformer står helt sentralt i denne utviklingen.
- 1.
Kreftregisteret. Kreft i Norge 1996. 1. utg. Oslo: Institutt for epidemiologisk kreftforskning, 1999.
- 2.
FIGO. FIGO stages, 1988 revision. Gynecol Oncol 1989; 35: 125 – 7.
- 3.
Santin AD, Parham GP. Routine lymph node dissection in the treatment of early stage cancer: are we doing the right thing? Gynecol Oncol 1998; 68: 1 – 3.
- 4.
LaPolla JP, Schlaerth JB, Gaddis O, Morrow CP. The influence of surgical staging on the evaluation and treatment of patients with cervical carcinoma. Gynecol Oncol 1986; 24: 194 – 206.
- 5.
Cowles TA, Magrina JF, Masterson BJ, Capen CV. Comparison of clinical and surgical-staging in patients with endometrial carcinoma. Obstet Gynecol 1985; 66: 413 – 6.
- 6.
Podratz KC, Symmonds RE, Taylor WF, Williams TJ. Carcinoma of the vulva: analysis of treatment and survival. Obstet Gynecol 1983; 61: 63 – 74.
- 7.
Knapp RC, Friedman EA. Aortic lymph node metastases in early ovarian cancer. Am J Obstet Gynecol 1974; 119: 1013 – 7.
- 8.
Petru E, Lahousen M, Tamussino K, Pickel H, Stranzl H, Stettner H et al. Lymphadenectomy in stage I ovarian cancer. Am J Obstet Gynecol 1994; 170: 656 – 62.
- 9.
Piver MS, Barlow JJ, Lele SB. Incidence of subclinical metastasis in stage I and II ovarian carcinoma. Obstet Gynecol 1978; 52: 100 – 4.
- 10.
Thompson JD. Extensive abdominal hysterectomy and bilateral pelvic lymphadenectomy. I: Coppleson M, red. Gynecologic oncology. New York: Churchill Livingstone, 1992: 1205 – 55.
- 11.
Chuang L, Burke TW, Tornos C, Marino BD, Mitchell MF, Tortolero-Luna G et al. Staging laparotomy for endometrial carcinoma: assessment of retroperitoneal lymph nodes. Gynecol Oncol 1995; 58: 189 – 93.
- 12.
Burghardt E, Pickel H, Lahousen M, Stettner H. Pelvic lymphadenectomy in operative treatment of ovarian cancer. Am J Obstet Gynecol 1986; 155: 315 – 9.
- 13.
Makar AP, Tropé CG. Gynecologic malignancy and surgery: from quantity to quality of life. Curr Opin Obstet Gynecol 1992; 4: 419 – 29.
- 14.
Creutzberg CL, van Putten WL, Koper PC, Lybeert ML, Jobsen JJ, Warlam-Rodenhuis CC et al. Surgery and postoperative radiotherapy versus surgery alone for patients with stage-1 endometrial carcinoma: multicentre randomised trial. PORTEC Study Group. Post operative radiation therapy in endometrial carcinoma. Lancet 2000; 355: 1404 – 11.
- 15.
Morrow CP, Bundy BN, Kurman RJ, Creasman WT, Heller P, Homesley HD et al. Relationship between surgical-pathological risk factors and outcome in clinical stage I and II carcinoma of the endometrium: a Gynecologic Oncology Group study. Gynecol Oncol 1991; 40: 55 – 65.
- 16.
Iversen T, Holter J. Radical surgery in stage I carcinoma of the corpus uteri. Br J Obstet Gynaecol 1981; 88: 1135 – 9.
- 17.
Covens A, Rosen B, Gibbons A, Osborne R, Murphy J, DePetrillo A et al. Differences in the morbidity of radical hysterectomy between gynecological oncologists. Gynecol Oncol 1993; 51: 39 – 45.
- 18.
Morton DL, Ollila DW. Critical review of the sentinel node hypothesis. Surgery 1999; 126: 815 – 9.
- 19.
Medl M, Peters-Engl C, Schutz P, Vesely M, Sevelda P. First report of lymphatic mapping with isosulfan blue dye and sentinel node biopsy in cervical cancer. Anticancer Res 2000; 20: 1133 – 4.
- 20.
Levenback C, Burke TW, Morris M, Malpica A, Lucas KR, Gershenson DM. Potential applications of intraoperative lymphatic mapping in vulvar cancer. Gynecol Oncol 1995; 59: 216 – 20.
- 21.
Terada KY, Shimizu DM, Wong JH. Sentinel node dissection and ultrastaging in squamous cell cancer of the vulva. Gynecol Oncol 2000; 76: 40 – 4.
- 22.
Iversen T, Aalders JG, Christensen A, Kolstad P. Squamous cell carcinoma of the vulva: a review of 424 patients, 1956 – 1974. Gynecol Oncol 1980; 9: 271 – 9.
- 23.
Iversen T, Aas M. Lymph drainage from the vulva. Gynecol Oncol 1983; 16: 179 – 89.
- 24.
Thomas GM, Dembo AJ, Bryson SC, Osborne R, DePetrillo AD. Changing concepts in the management of vulvar cancer. Gynecol Oncol 1991; 42: 9 – 21.
- 25.
Malfetano JH. Current management and treatment of squamous cell carcinoma of the vulva. Semin Surg Oncol 1990; 6: 354 – 8.
- 26.
Ansink A, van der Velden J. Surgical interventions for early squamous cell carcinoma of the vulva. The Cochrane Library. www.update-software.com/CLIB/CLIBINET.EXE?S=0&Q=967726909&U=NETDOKTOR&A=3&B=0&E=0&R=0&F=&H=&D=1&L=1&N=2&M=2&C=773&T= (VULVAR+and+CANCER) (1.9.2000).
- 27.
DiSaia PJ, Creasman WT, Rich WM. An alternate approach to early cancer of the vulva. Am J Obstet Gynecol 1979; 133: 825 – 32.
- 28.
Burke TW, Levenback C, Coleman RL, Morris M, Silva EG, Gershenson DM. Surgical therapy of T1 and T2 vulvar carcinoma: further experience with radical wide excision and selective inguinal lymphadenectomy. Gynecol Oncol 1995; 57: 215 – 20.
- 29.
Stehman FB, Bundy BN, Thomas G, Varia M, Okagaki T, Roberts J et al. Groin dissection versus groin radiation in carcinoma of the vulva: a Gynecologic Oncology Group study. Int J Radiat Oncol Biol Phys 1992; 24: 389 – 96.
- 30.
Homesley HD, Bundy BN, Sedlis A, Adcock L. Radiation therapy versus pelvic node resection for carcinoma of the vulva with positive groin nodes. Obstet Gynecol 1986; 68: 733 – 40.
- 31.
Coppleson M. Early invasive squamous and adenocarcinoma of the cervix: (FIGO Stage Ia) clinical features and management. I: Coppleson M, red. Gynecologic oncology. New York: Churchill Livingstone, 1992: 631 – 48.
- 32.
Newton M. Radical hysterectomy or radiotherapy for stage I cervical cancer. A prospective comparison with 5 and 10 years follow-up. Am J Obstet Gynecol 1975; 123: 535 – 42.
- 33.
Perez CA, Camel HM, Kao MS, Hederman MA. Randomized study of preoperative radiation and surgery or irradiation alone in the treatment of stage IB and IIA carcinoma of the uterine cervix: final report. Gynecol Oncol 1987; 27: 129 – 40.
- 34.
Landoni F, Maneo A, Colombo A, Placa F, Milani R, Perego P et al. Randomised study of radical surgery versus radiotherapy for stage Ib-IIa cervical cancer. Lancet 1997; 350: 535 – 40.
- 35.
Sundfør K, Tropé CG, Kjørstad KE. Radical radiotherapy versus brachytherapy plus surgery in carcinoma of the cervix 2A and 2B. Long-term results from a randomized study 1968 – 1980. Acta Oncol 1996; 35 (suppl 8): 99 – 107.
- 36.
Sedlis A, Bundy BN, Rotman MZ, Lentz SS, Muderspach LI, Zaino RJ. A randomized trial of pelvic radiation therapy versus no further therapy in selected patients with stage IB carcinoma of the cervix after radical hysterectomy and pelvic lymphadenectomy: a Gynecologic Oncology Group Study. Gynecol Oncol 1999; 73: 177 – 83.
- 37.
Lahousen M, Haas J, Pickel H, Hackl A, Kurz C, Ogris H et al. Chemotherapy versus radiotherapy versus observation for high-risk cervical carcinoma after radical hysterectomy: a randomized, prospective, multicenter trial. Gynecol Oncol 1999; 73: 196 – 201.
- 38.
Keys HM, Bundy BN, Stehman FB, Muderspach LI, Chafe WE, Suggs CL et al. Cisplatin, radiation, and adjuvant hysterectomy compared with radiation and adjuvant hysterectomy for bulky stage IB cervical carcinoma. N Engl J Med 1999; 340: 1154 – 61.
- 39.
Tulzer H, Kupka S. The effectiveness of obligatory lymphadenectomy in treating carcinoma of the cervix. Int J Gynaecol Obstet 1978; 16: 197 – 203.
- 40.
Downey GO, Potish RA, Adcock LL, Prem KA, Twiggs LB. Pretreatment surgical staging in cervical carcinoma: therapeutic efficacy of pelvic lymph node resection. Am J Obstet Gynecol 1989; 160: 1055 – 61.
- 41.
Possover M, Krause N, Kuhne-Heid R, Schneider A. Value of laparoscopic evaluation of paraaortic and pelvic lymph nodes for treatment of cervical cancer. Am J Obstet Gynecol 1998; 178: 806 – 10.
- 42.
Salvesen HB, Iversen OE, Akslen LA. Prognostic significance of angiogenesis and Ki-67, p53 and p21 expression: a population-based endometrial carcinoma study. J Clin Oncol 1999; 17: 1382 – 90.
- 43.
Salvesen HB, Das S, Akslen LA. Loss of nuclear p16 protein expression is not associated with promoter methylation but defines a subgroup of aggressive endometrial carcinomas with poor prognosis. Clin Cancer Res 2000; 6: 153 – 9.
- 44.
Creasman WT, Morrow CP, Bundy BN, Homesley HD, Graham JE, Heller PB. Surgical pathologic spread patterns of endometrial cancer. A Gynecologic Oncology Group Study. Cancer 1987; 60: 2035 – 41.
- 45.
Maggino T, Romagnolo C, Zola P, Sartori E, Landoni F, Gadducci A. An analysis of approaches to the treatment of endometrial cancer in Western Europe: a CTF study. Eur J Cancer 1995; 31A: 1993 – 7.
- 46.
Corn BW, Dunton CJ, Carlson JA, Xie Y, Valicenti RK. National trends in the surgical staging of corpus cancer: a pattern-of- practice survey. Obstet Gynecol 1997; 90: 628 – 31.
- 47.
Candiani GB, Belloni C, Maggi R, Colombo G, Frigoli A, Carinelli SG. Evaluation of different surgical approaches in the treatment of endometrial cancer at FIGO stage I. Gynecol Oncol 1990; 37: 6 – 8.
- 48.
Trimble EL, Kosary C, Park RC. Lymph node sampling and survival in endometrial cancer. Gynecol Oncol 1998; 71: 340 – 3.
- 49.
Kilgore LC, Partridge EE, Alvarez RD, Austin JM, Shingleton HM, Noojin F et al. Adenocarcinoma of the endometrium: survival comparisons of patients with and without pelvic node sampling. Gynecol Oncol 1995; 56: 29 – 33.
- 50.
ASTEC – a Study in the Treatment of Endometrial Cancer A randomised trial of lymphadenectomy and of external beam radiotherapy in the treatment of endometrial cancer. www.controlled-trials.com/frame.cfm?nextframe=web&page=links&isection=2 (1.9.2000).
- 51.
Aalders J, Abeler V, Kolstad P, Onsrud M. Postoperative external irradiation and prognostic parameters in stage I endometrial carcinoma: clinical and histopathologic study of 540 patients. Obstet Gynecol 1980; 56: 419 – 27.
- 52.
Lewis GCJ, Slack NH, Mortel R, Bross ID. Adjuvant progestogen therapy in the primary definitive treatment of endometrial cancer. Gynecol Oncol 1974; 2: 368 – 76.
- 53.
Martin-Hirsch PL, Lilford RJ, Jarvis GJ. Adjuvant progestagen therapy for the treatment of endometrial cancer: review and meta-analyses of published randomised controlled trials. Eur J Obstet Gynecol Reprod Biol 1996; 65: 201 – 7.
- 54.
Vergote I, Kjørstad K, Abeler V, Kolstad P. A randomized trial of adjuvant progestagen in early endometrial cancer. Cancer 1989; 64: 1011 – 6.
- 55.
Kristensen GB, Tropé C. Epithelial ovarian carcinoma. Lancet 1997; 349: 113 – 7.
- 56.
Young RC. Initial therapy for early ovarian carcinoma. Cancer 1987; 60: 2042 – 9.
- 57.
Trimbos JB, Schueler JA, van der Burg M, Hermans J, van Lent M, Heintz AP et al. Watch and wait after careful surgical treatment and staging in well-differentiated early ovarian cancer. Cancer 1991; 67: 597 – 602.
- 58.
Tropé C, Paulsen T, Baekelandt M, Makar A. Kontroverser ved kirurgisk behandling av avansert ovarialcancer Tidsskr Nor Lægeforen 2000; 120: 824 – 30.
- 59.
Hacker NF. Systematic pelvic and paraaortic lymphadenectomy for advanced ovarian cancer. Therapeutic advance or surgical folly? Gynecol Oncol 1995; 56: 325 – 7.
- 60.
Landoni F, Maggioni A, Benedetti-Panici PL, Grassi R, Zarrelli A, Bocciolone L et al. Randomized trial of lymphadenectomy vs sampling as surgical staging procedure at second look in epithelial ovarian cancer. Årsmøte i American Society of Clinical Oncology, 1998, abstract# 1390. www.asco.org/cgi-bin/prof/abstracts.pl? (1.9.2000).
- 61.
Krag D, Moffat F. Nuclear medicine and the surgeon. Lancet 1999; 354: 1019 – 22.